Bilateral diffuse uveal melanocytic proliferation (BDUMP) – a rare paraneoplastic syndrome in ophthalmology (Case report)
doi: 10.55342/szemhungarica.2024.161.4.194
Case report
Summary
Purpose: To report a case of Cogan’s syndrome and Takayasu’s arteritis presented on the same patient.
Summary: A 33-year-old woman was referred to our clinic for recurrent, bilateral uveitis. For a year she had several inflammatory episodes on both eyes in the forms of anterior uveitis, episcleritis, conjunctivitis, interstitial keratitis, and scleritis. Medical history included vertigo and tinnitus of unknown origin for 2 years and hearing loss eventually requiring cochlear implants in both ears. Serological tests showed the signs of Bartonella henselae infection; despite the proper antimicrobial therapy, ocular inflammations have recurred, however. All other laboratory tests, including immunoserology, were within the normal limits. We made a clinical diagnosis of Cogan’s syndrome. Over time, the patient developed symptoms of vascular occlusion affecting several organs. Her immunological examination established the diagnosis of Takayasu's arteritis.
Discussion: Cogan's syndrome associated with large vessel vasculitis is a known but rare case in the literature. In our patient, tocilizumab, already recommended by others, proved to be an effective therapy.
Összefoglaló
Célkitűzés: Két ritka, elsőként szemészek által leírt kórkép ismertetése egyazon eset bemutatásával.Esetismertetés: 33 éves nőbetegünket kétoldali, visszatérő uveitisek miatt utalták intézetünkbe. Egy év leforgása alatt a beteg mindkét szemén számos gyulladásos epizód jelentkezett; elülső uveitis, episcleritis, conjuctivitis, interstitialis keratitis és scleritis formájában. Általános anamnéziséből kiemelendő, hogy 2 évvel ezelőtt jelentkező ismeretlen eredetű szédülést és fülcsengést követő hallásvesztés miatti cochlearis implantáció történt. Szerológiai vizsgálata Bartonella henselae fertőzést igazolt, azonban a megfelelő antibiotikumterápia ellenére is szemészeti gyulladásos epizódjai visszatértek. Egyéb laborvizsgálatai és immunszerológiája eltérést nem mutatott. Mindezek alapján Cogan-szindrómát véleményeztünk. Idővel a betegnél több szervet érintő érelzáródás tünetei jelentkeztek. Immunológiai kivizsgálása során Takayasu-arteritis igazolódott.
Megbeszélés: A nagyér vasculitisszel társuló Cogan-szindróma ismert irodalmi ritkaság. Betegünknél az irodalom által is javasolt tocilizumab hatékony terápiának mutatkozott.
Keywords
BDUMP, masquerade syndrome, adenocarcinoma, paraneoplastic syndrome
Kulcsszavak
BDUMP, masquerade szindróma, adenocarcinoma, paraneopláziás szindróma
Bevezetés
A szemészeti paraneopláziás szindrómák ritkák, a daganatos megbetegedések kevesebb, mint egy százalékához társulnak (2). Felismerésük azonban fontos, mert a kialakuló szemtünetek gyakran (az esetek több mint felében), a tumor diagnózisa előtt jelentkeznek. Tehát ezek a szindrómák a primer tumor keresésre irányíthatják a figyelmet (7).
Patomechanizmusuk nem egyértelmű. Két fő utat feltételeznek kialakulásukban: a tumor elleni antitestek autoimmunizációját vagy a tumor-expresszált növekedési faktorok által létrejött ún. ektópiás peptidek felhalmozódását a különböző szövetekben (7, 8).
Szemészeti paraneopláziás kórképek leggyakrabban nőkben ovárium-, uterus-, és emlődaganathoz kapcsolódnak, míg férfiakban leginkább tüdő- és prosztatakarcinómához. Mindkét nemben kialakulhatnak bőrmelanóma, vérképzőszervi, hematológiai daganatok és pajzsmirigytumorok esetében (4, 8).
A retinát érintő, paraneopláziás szindrómák a cancer-associated retinopathia (CAR), a melanoma-associated retinopathia (MAR), a paraneopláziás optikus neuropathia (PON) és a bilaterális diffúz uveális melanocytaproliferáció (BDUMP) (9). Felismerésük nem könnyű, mert a betegek tünetei általánosak (pl. fénykerülés, sötétben nehezebb tájékozódás, színlátás-zavar, foltlátás) és változatosak lehetnek. Mindenképpen multimodális képalkotásra (OCT, ICG, FLAG, FAF), illetve gyakran elektrofiziológiai vizsgálatokra is szükség van a szemészeti diagnózis felállításához.
Jelen közleményünk célja egy eset bemutatása, ahol az elsőként jelentkezett szemészeti panaszok hátterében az interdiszciplináris összefogás, az alapos kivizsgálások után, a ritka BDUMP paraneopláziás szemészeti szindrómát diagnosztizáltuk, amelynek hátterében petefészek-daganat állt.
Esetismertetés
60 éves nőbeteg három hete tartó kétoldali látásromlással, foltlátással jelentkezett klinikánkon. A betegnek ismert szemészeti megbetegedése, szemműtéte, szemsérülése nem volt. Általános anamnéziséből hipertónia és két hónappal ezelőtt diagnosztizált jobb, majd a bal lábát érintő migráló thrombophlebitis emelendő ki, amely miatt vérhígító kezelésben részesült.
Legjobb korrigált látóélessége 0,5/0,4 volt, szemnyomása a normál tartományban mozgott. Békés elülső szegmentum mellett a makulában mindkét oldalon optikai koherencia tomográfiával (OCT) igazolt serosus retinaleválás volt látható megvastagodott chorioideával (1. ábra).
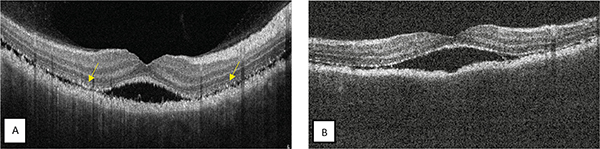
makula-OCT-felvételén serosus retinaleválás látható, diffúzan megvastagodott chorioideával és a külső retinarétegekben apró hiperreflektív pontokkal (sárga nyíl). B: Bal szem makula-OCT-felvételén serosus retinaleválás látható, megvastagodott chorioideával
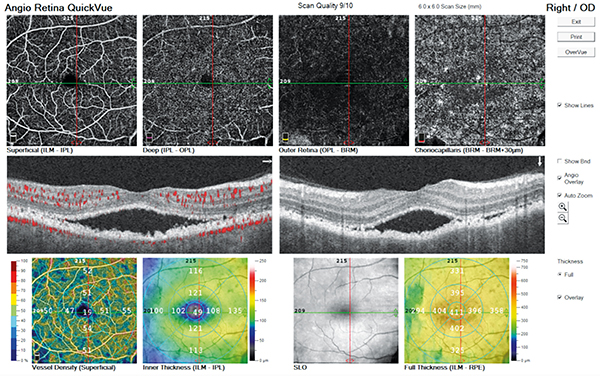
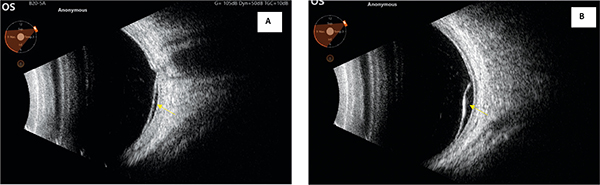
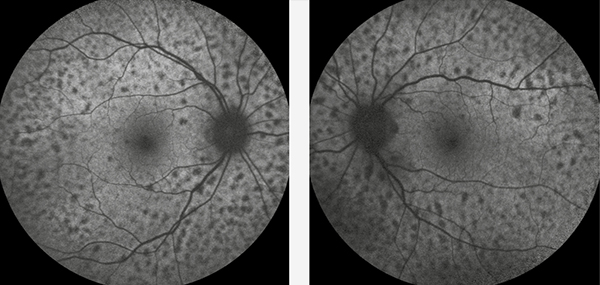
A szemfenék tükrözése során apró multiplex, kerek, ovális sárgás foltok tűntek fel mindkét funduson. Angio-OCT-felvételeken a serosus retinaleválás mellett a choriocapillaris rétegben hiperreflektív, hiperdenz foltokat láttunk (2. ábra), amelyek nagysága fokozatosan növekedett (4. ábra). A retina perifériáján is kisebb multiplex, serosus retinaleválásokat találtunk (3. ábra).
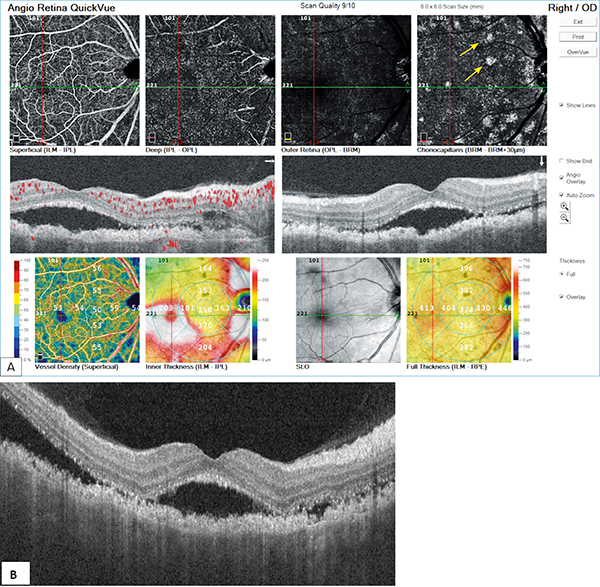
A: A serosus retinaleválás fokozódott, a choriocapillaris rétegben a hiperdenz foltok nagysága növekedett (sárga nyíl)
B: Bal szem OCT-felvételén is látható a serosus retinaleválás növekedése
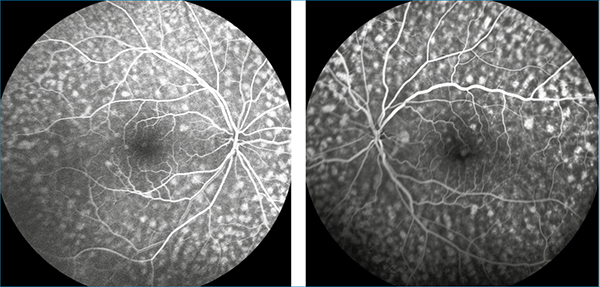
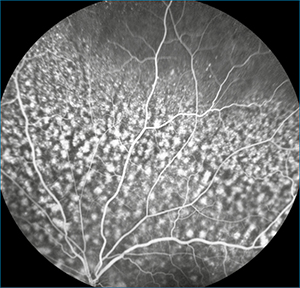
Fundus autofluoreszcia-felvételen (FAF) mindkét szemfenéken diffúz eloszlásban hipoautofluoreszcens foltokat észleltünk (5. ábra), míg fluoreszcein-angiográfiás vizsgálaton (FLAG) ezek festékszivárgást nem mutató hiperfluoreszcens foltokként jelentkeztek (6–7. ábra).
A beteg általános kivizsgálása során rutin, és immunológiai laborleletében eltérés nem mutatkozott. A szerológiai vizsgálat aktív fertőzést nem (korábban átvészelt EBV, HSV1, Rubeola, Toxoplasma gondii, VZV) igazolt. A beteg látásromlása mellett bal oldali fülzúgásról panaszkodott, de fül-orr-gégészeten halláscsökkenést nem tudtak kimutatni.
A klinikai kép alapján lymphoma és paraneopláziás, masquarede szindróma, a BDUMP lehetősége merült fel. Ezt alátámasztotta a mellkas CT-felvételeken a mediastinumban leírt megnagyobbodott nyirokcsomók jelenléte. Hasi ultrahangvizsgálaton retroperitoneális és mesenteriális lymphadenopathiát, valamint patológiás májkapu nyirokcsomókat véleményeztek, amelyekből endoszkópos biopszia mintavétele is történt. A szövettani vizsgálat metasztatikus adenocarcinomát diagnosztizált.
Onkológiai kivizsgálás során a primer tumor keresése szempontjából PET CT (kismedencei FDG-dúsulással) és tumormarkerek vizsgálatát végezték el (CA 19-9 és CA 15-3 emelkedett értékekkel), amelyekből kismedencében elhelyezkedő primer tumort feltételeztek. Nőgyógyászati műtét következett, amely után végzett szövettani vizsgálat ovárium-adenocarcinomát diagnosztizált.
A beteg kemoterápiás kezelésben részesült, amelyre a serosus retinaleválások csökkentek. 6 hónappal a kezelés elindítása után azonban rapidan kialakuló kétoldali matur katarakta miatt jelentős látásromlás következett be, ezért szürkehályogműtét elvégzése történt mindkét szemen. Látóélessége a műtét után javult (V: 0,2/0,1).
A beteg általános állapota a kemoterápiás kezelés ellenére rosszabbodott és 12 hónappal a BDUMP diagnózisa után elhunyt.
Megbeszélés
Machemer 1966-ban számolt be egy daganatos betegről, akinél kétoldali látásromlás, serosus retinaleválás jelentkezett (5), majd 1982-ben Barr alkotta meg a bilaterális diffúz uveális melanocytaproliferáció (BDUMP) kifejezést (1). A BDUMP egy igen ritka paraneopláziás intraokuláris szindróma, amely nagy kihívást jelent mind a diagnózis, mind a kezelés terén. A betegség, amely nőkben gyakoribb, progresszív látásvesztést okoz, és a betegek szemészeti tünetei gyakran hónapokkal a daganat szisztémás tünetei előtt jelentkeznek, ami kiemeli a korai felismerés és diagnózis fontosságát (4).
A BDUMP öt fő klinikai tünete, amelyekkel esetünkben is találkoztunk:
- multifokális, kerek, ovális sárgásszínű foltok a szemfenéken,
- fluoreszcein-angiográfiával korai hiperfluoreszcencia,
- kétoldali serosus retinaleválások,
- chorioideamegvastagodás és
- rapidan kialakuló szürkehályog.
Néhány esetben leírtak még iriscisztát, csarnokzugi cisztát és hiperpigmentációt a conjunctiván (3).
Patogenezisének pontos mechanizmusa még nem tisztázott, de számos kutatás feltételezi, hogy a „Cultured Melanocyte Elongation and Proliferation” (CMEP) faktornak fontos szerepe van. Ez a faktor serkenti a melanocyták proliferációját, befolyásolja a melanocyták viselkedését, különösen a chorioidea területén. Ezt a mechanizmust laboratóriumi vizsgálatok is alátámasztják, amelyek kimutatták, hogy a BDUMP-betegek szérumában jelen van a CMEP-faktor (8, 6).
A BDUMP szemészeti diagnózisának felállítása nehéz feladat, amely alapos klinikai vizsgálatot és különböző képalkotó technikák alkalmazását igényli. A fluoreszcein-angiográfia, az optikai koherencia tomográfia (OCT) és az ultrahangvizsgálatok mind fontos szerepet játszanak a jellegzetes elváltozások felismerésében. A fluoreszcein-angiográfia során megfigyelhető korai hiperfluoreszcencia, valamint az OCT-vel kimutatható subretinalis folyadék, és a chorioidea megvastagodása mind hozzájárulnak a pontos diagnózishoz. A döntő vizsgálómódszer, a fundus autofluoreszcencia (FAF), amelyen bilaterálisan, diffúzan megjelenő hipoautofluoreszcens foltok által kirajzolódó ún. „zsiráf-mintázat” jelezheti először a betegséget (4, 8).
Differenciáldiagnosztika terén a chorioretinopathia centralis serosa, a Vogt–Koyanagi–Harada-szindróma, és a lymphoma emelhető ki. Jóindulatú betegségek közül a congenitalis RPE-hipertrófia (CHRPE), és a multiplex chorioidea-naevusok és subretinalis hematomák különíthetőek el, míg a rosszindulatú elváltozások közül a multifokális vagy diffúz chorioidea-melanoma emelhető ki (4, 8).
A BDUMP diagnózisa és kezelése során kiemelt figyelmet kell fordítani a malignitások felismerésére és kezelésére, mivel ezek jelentős hatással vannak a betegség lefolyására és prognózisára. Ha nem ismert még, cél a primer tumor felkutatása és annak agresszív kezelése vagy ismert daganat esetén a metasztázis keresése és további onkológiai terápia alkalmazása.
A BDUMP kezelési lehetőségei szemészeti szempontból korlátozottak és többnyire az alapbetegség kezelésére összpontosulnak. A szemészeti tünetek kezelése nagymértékben függ a primer malignitás hatékony kezelésétől. Az időben történő és célzott onkológiai terápia jelentősen javíthatja a betegség kimenetelét. A szemészeti tünetek enyhítésére leginkább plazmaferezis alkalmazása lehetséges, ha a beteg onkológiai státusza ezt lehetővé teszi. Intravitreális anti-VEGF vagy intravitreális szteroidkezelések nem hatásosak (10).
A betegség prognózisa kedvezőtlen, az átlagos túlélési idő a diagnózistól számítva 12-16 hónap (8, 10).
Következtetés
A BDUMP egy speciális, rossz prognózisú, ritka, masquerade, paraneopláziás szindróma, amely diagnosztikája és terápiája multidiszciplináris megközelítést igényel.
A szemészeti és onkológiai szakemberek közötti szoros együttműködés elengedhetetlen a betegség időben történő diagnosztizálása, a primer tumor gyors felkutatása és célzott kezelése érdekében. A BDUMP patofiziológiájának jobb megértéséhez további kutatások szükségesek, hogy a korlátozott kezelési lehetőségek bővüljenek és új, hatékonyabb terápiás stratégiákat lehessen kidolgozni.
Nyilatkozat
A szerzők kijelentik, hogy esetismertetésük megírásával kapcsolatban nem áll fenn velük szemben pénzügyi vagy egyéb lényeges összeütközés, összeférhetetlenségi ok, amely befolyásolhatja a közleményben bemutatott eredményeket, az abból levont következtetéseket vagy azok értelmezését.
Irodalom
1. Barr CC, Zimmerman LE, Curtin VT, et al. Bilateral diffuse melanocytic uveal tumors associated with systemic malignant neoplasms: a recently recognized syndrome. Arch Ophthalmol 1982; 100: 249–255.
https://doi.org/10.1016/10.1001/archopht.1982.01030030251003
2. Darnell RB, Posner JB. Paraneoplastic syndromes involving the nervous system. N Engl J Med 2003; 349: 1543–1554.
https://doi.org/10.1016/10.1056/NEJMra023009
3. Gass JD, Gieser RG, Wilkinson CP, et al. Bilateral diffuse uveal melanocytic proliferation in patients with occult carcinoma. Arch Ophthalmol 1990; 108: 527–533.
https://doi.org/10.1016/10.1001/archopht.1990.01070060075053
4. Klemp K, Kiilgaard JF, Heegaard S, et al. Bilateral diffuse uveal melanocytic proliferation: case report and literature review. Acta Ophthalmol. 2017; 95:439–445.
https://doi.org/10.1016/10.1111/aos.13481
5. Machemer R. On the pathogenesis of the flat malignant melanoma. Klin Monbl Augenheilkd 1966; 148: 641–652.
6. Miles SL, Niles RM, Pittock S, et al. A factor found in the IgG fraction of serum of patients with paraneoplastic bilateral diffuse uveal melanocytic proliferation causes proliferation of cultured human melanocytes. Retina 2012; 32: 1959–1966.
https://doi.org/10.1016/10.1097/IAE.0b013e3182618bab
7. Mittal R, Cherepanoff S, Thornton S, et al. Bilateral diffuse uveal melanocytic proliferation: molecular genetic analysis of a case and review of the literature. Ocul Oncol Pathol 2015; 2: 94–99.
https://doi.org/10.1159/000440766
8. Parakh S, Maheshwari S, Das S, et al. Presumed bilateral diffuse uveal melanocytic proliferation – A case report and review of literature. Am J Ophthalmol Case Rep 2022; 27: 101582.
https://doi.org/10.1016/10.1016/j.ajoc.2022.101582
9. Rahimy E, Sarraf D. Paraneoplastic and non- paraneoplastic retinopathy and optic neuropathy: evaluation and management. Surv Ophthalmol 2013; 58: 430–458.
https://doi.org/10.1016/10.1016/j.survophthal.2012.09.001
10. Schelvergem KV, Wirix M, Nijs I, et al. Bilateral diffuse uveal melanocytic proliferation with good clinical response to plasmapheresis and treatment of the primary tumor. Retin Cases Brief Rep 2015; 9: 106–108.
https://doi.org/10.1016/10.1097/ICB.0000000000000104
